Вирус гепатита С был открыт американскими исследователями под руководством М. Хоутона сравнительно недавно – в 1989 году. Сначала его называли весьма неопределенно – «ни -А, ни- В», но было доказано, что этот вирус, передаваемый через кровь, чрезвычайно коварен.

Сергей Ефимов, врач-инфекционист
Не перепутать с гриппом
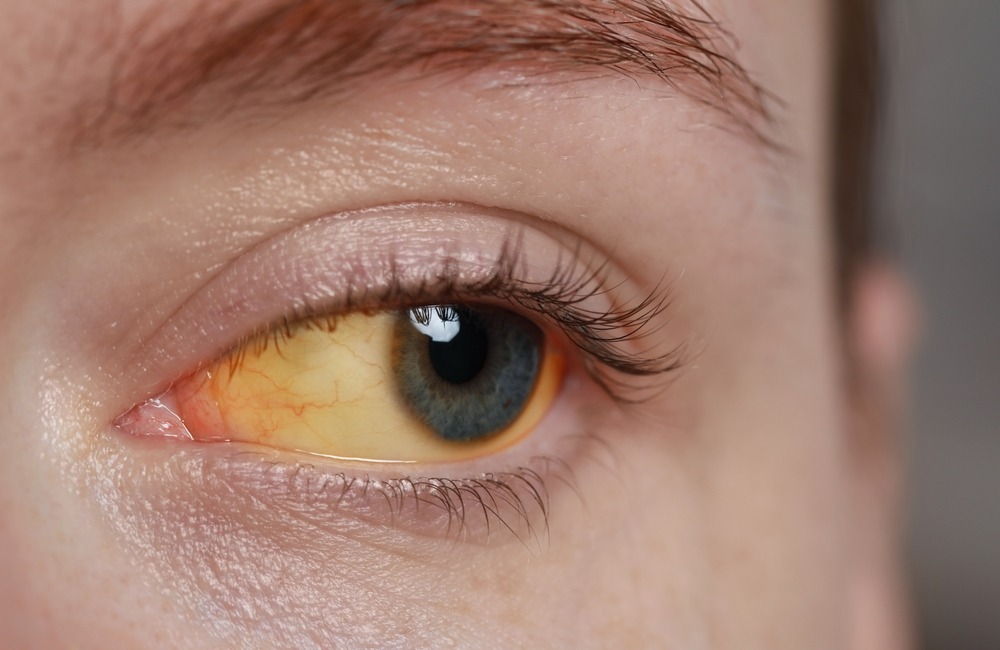
Попав в человеческий организм, вирус гепатита С старается затаиться, выполняя свою разрушительную работу. И если этому не противостоять, через несколько лет больной может погибнуть от рака или цирроза печени. К сожалению, иммунная система не способна распознать вирус гепатита С. Правда, относится это не к острой, а к хронической форме течения болезни.Острая форма гепатита С начинается симптомами, похожими на грипп - с насморка, кашля, общей слабости, ломоты в суставах. Повышается температура тела, нередко возникают тошнота, рвота. И многие больные действительно могли бы списать эти признаки на простудное заболевание, однако через несколько дней у пациентов появляется специфический для гепатитов симптом – желтушность. Желтеют не только кожные покровы, но и склеры глаз. При этом каловые массы обесцвечиваются, а моча больного принимает цвет темного пива. Однако острая форма как правило заканчивается выздоровлением.
Куда хуже обстоит дело, если гепатит С принимает хроническую форму. Явных симптомов течения болезни нет, но больной с каждым днем все больше устает, жалуется на слабость, бессилие, с трудом просыпается по утрам. Опаснее всего, что такое состояние может продлиться вплоть до развития цирроза печени. Признаками цирроза являются желтуха, отеки, увеличенный живот со скоплением жидкости, снижение веса.
Полная картина
Самое правильное при появлении симптомов – сдать кровь на антитела к вирусу гепатита С, которые вырабатываются лейкоцитами спустя 3-6 месяцев после заражения и нацелены на борьбу с ним. Кроме того, имея иммунную память, антитела живут в крови долгие годы, а порой — и всю жизнь.В случае обнаружения антител врач обычно назначает анализ на РНК — исследование, которое позволяет выявить присутствие РНК вируса гепатита С в крови человека. В случае положительной реакции диагноз гепатита С скорее всего подтвердится, а вот для выбора схемы лечения и его продолжительности потребуются дополнительные данные: анализ крови на генотип и количество вируса гепатита С, биохимический анализ крови с показателями АЛТ и АСТ (трансаминазы, которые индикатируют повреждение клеток печени), ГГТП (гамма-глутамилтранспептидаза, свидетельствует о заболеваниях печени и желчевыводящих путей) и билирубина (дает общую оценку функции печени, почек и поджелудочной железы). При необходимости пациенту могут назначить УЗИ и биопсию печени.
Кроме того, будет важна следующая информация: чем пациент болел ранее, какие операции перенес, как часто лечил зубы, а, может, получал травмы с наложением швов или делал переливание крови. Наличие татуировок, употребление наркотиков, исследование медицинской карты, в которой могут быть результаты биохимического анализа крови, сделанного, к примеру, годом раньше – все это берется в расчет, чтобы получить полную картину заболевания.

Передается через кровь
Вирус гепатита С живет в крови больных людей и передается тоже через кровь. До 1999 года основным механизмом его передачи было использование зараженной донорской крови. Однако с тех пор, когда всю донорскую кровь стали проверять на наличие вируса, данный путь заражения считается не актуальным. Сегодня в группе риска оказываются злоупотребляющие наркотиками люди, привыкшие пользоваться одним шприцом, а также те, кто недавно перенес операцию, побывал у стоматолога, гинеколога, украсил тело пирсингом или татуировкой. Любители маникюра тоже подвергаются риску, ведь не одноразовые пилочки и щипчики, которыми обрабатывают ногти, не всегда бывают стерильными. То есть, там, где произошли операции, травмы или микротравмы с нарушением целостности кожи, всегда есть риск заразиться.
В числе актуальных вопросов, которые задают на приеме пациенты: передается ли гепатит С при половом контакте; может ли женщина, заразившаяся вирусом, родить здорового ребенка; нужно ли изолировать больного члена семьи?
Как показывает практика, вероятность передачи вируса половым путем незначительна - всего 5-10% от общего числа заболевших. Но если соблюдать определенные правила, в частности - избегать микротравм во время полового контакта, этот процент будет еще ниже. Что касается здоровья малыша, инфицированная мама может, к сожалению, заразить его во время беременности или родов. У таких младенцев, как правило, наблюдается кратковременное повышение уровня ферментов печени, однако в хроническую стадию заболевание не переходит. Кстати, изолировать члена семьи, больного гепатитом С вовсе не обязательно, ведь этот вирус не передается воздушно-капельным путем (как, например, ОРЗ), не представляет угрозы при соприкосновении с одеждой больного, если она не испачкана кровью, не грозит заражением при пользовании одной и той же посудой. Опасаться его передачи посредством кровососущих насекомых тоже не стоит. Попав в организм комара вместе с кровью зараженного человека, вирус тут же погибает.
Как болит печень: симптомы, которые говорят о патологии, и последствия их игнорирования
Точечное воздействие
Самое распространенное заблуждение больных гепатитом С – в том, что лечить заболевание не обязательно. Мол, зачем тратить деньги на лекарства, если выздоровление все равно не наступит. Есть и такое ошибочное мнение: если в результатах анализов крови показатель АЛТ будет, к примеру, не 45 ед/л, а 300 или еще выше, вот тогда, пожалуй, можно всерьез задуматься о лечении. В таких случаях приходится долго беседовать с пациентами о целесообразности противовирусной терапии и объяснять: чем раньше мы начнем борьбу с вирусом, тем выше вероятность выздоровления.Действительно, гепатит С долго может находиться «в подполье», не выдавая своего присутствия. Причем, хронический гепатит С возникает достаточно часто: в среднем у трех из четырех человек. При этом у каждого четвертого заболевание проходит самостоятельно, и зачастую человек узнает об этом случайно спустя много лет.
При длительном течении заболевания у инфицированного человека происходит замещение нормальной ткани печени соединительной тканью и образуются рубцы. Конечной стадией этого фиброза является цирроз печени, при котором нарушается структура ткани печени, а при тяжелом циррозе страдает уже функция органа.
У некоторых пациентов на фоне цирроза печени может возникнуть злокачественное новообразование, поэтому всем людям с хроническим гепатитом С важно наблюдаться у врача и регулярно проходить необходимые обследования. Кроме того, вирус обитает не только в печени, он присутствует на клеточном уровне во всем организме. Поэтому встречаются и внепеченочные поражения, при которых страдают другие органы и системы — почки, кожа, сердце, сосуды.До недавних пор пациентов с гепатитом С лечили препаратами интерферона и рибавирином, основываясь на знании о том, что в случае проникновения вируса в организм он распознает болезнь и вырабатывает собственный интерферон для борьбы. Однако в случае с гепатитом С болезнь протекает скрыто, поэтому интерферон организмом не вырабатывается.
Сегодня при хроническом гепатите С курс лечения (он подбирается лечащим врачом индивидуально, в зависимости от состояния пациента) составляет несколько месяцев (от трех до шести), а в списке назначаемых препаратов — софосбувир, велпатасвир и другие. Входящие в их состав активные вещества оказывают точечное воздействие на вирус, не позволяя ему размножаться и поражать здоровые клетки печени. Софосбувир и велпатасвир используются лишь в комплексе – как правило, 1 раз в сутки в одно и то же время, независимо от приема пищи. Иногда лечащий врач, исходя из общей картины самочувствия больного, может сочетать данные препараты с рибавирином. Человек, который успешно вылечился от гепатита С, не может заразить других людей.