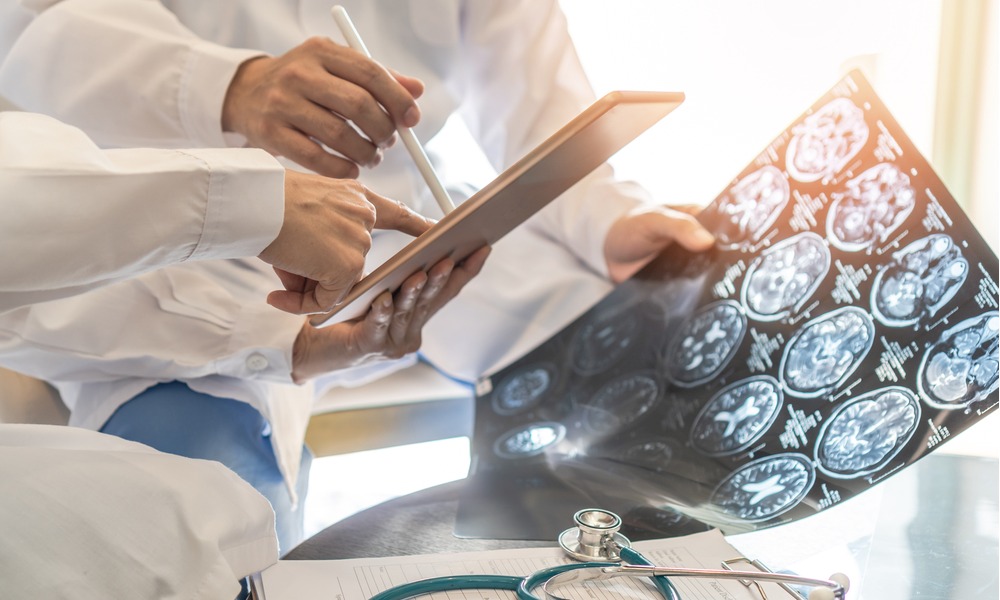
Бесплодие — не российская действительность, а общемировая тенденция, касающаяся в равной степени и женщин, и мужчин. Разобраться в причинах и узнать, какие технологии помогают стать счастливыми родителями — в интервью с Еленой Калининой.

Елена Калинина, врач-репродуктолог, директор клиники «АРТ-ЭКО, лауреат премии правительства РФ, д. м. н.
Елена Андреевна, мне тут на глаза попалось интервью с мамой Ольги Бузовой, где она говорит : «У нас в Питере все тихо, спокойно, никто не беременеет, не рожает…». Слова из контекста, но звучат актуально. Рожать действительно стали меньше?
Е. К.: Рожать меньше не стали. Но в родильных домах стало меньше родов, клиники ЭКО испытывают недостаток пациентов. Такая ситуация объясняется тем, что в репродуктивный возраст вошло поколение 90-х годов — это тот период в жизни нашей страны, когда была низкая рождаемость, у людей были другие проблемы, как говорят, не до детей. И вот тот демографический провал привел к тому, что людей репродуктивного возраста сейчас мало. А бесплодия, на мой взгляд, больше не стало.

То есть не так страшен черт, как его малюют… Или все-таки проблема есть и говорить о ней надо?
Е. К.: Я считаю, нагнетать ситуацию не надо. Но вот что нужно объяснить современным женщинам, которые ставят на первое место карьеру, на второе — рождение ребенка, так это то, что с возрастом их шансы на рождение здорового ребенка без помощи ВРТ (вспомогательных репродуктивных технологий) катастрофически снижаются, что их овариальный резерв (количество яйцеклеток, которое заложено в яичниках при рождении) каждый месяц уменьшается. И когда женщина в 40 лет задумывается о беременности и родах, возникают проблемы либо бесплодия, либо ранних потерь беременности.
В каком случае ставится диагноз «бесплодие»?
Е. К.: У женщин не каждый цикл может закончиться беременностью, по статистике, только один из четырех — это закон физиологии. Поэтому диагноз «бесплодие» ставят только после того, как супруги прожили в браке два года. Но если они, не предохраняясь, живут год и беременность не наступает, это уже повод задуматься и пройти начальное обследование.
Каковы причины женского бесплодия?
Е. К.: Причин очень много. Во-первых, это трубно-перетонеальное бесплодие, то есть непроходимость маточных труб или их отсутствие. Спаечный процесс в брюшной полости после воспалительных заболеваний придатков матки. Миомы матки, полипы эндометрия (это слизистая, которая выстилает полость матки). Среди других причин — врожденные или приобретенные аномалии матки, иммунологический фактор, когда в организме женщины могут вырабатываться антитела к сперматозоидам, что мешает нормальному оплодотворению яйцеклетки. Эндокринные нарушения, например, отсутствие овуляции. Наружный и внутренний эндометриоз. Это очень распространенное гормонозависимое заболевание.
Как диагностируется эндометриоз?
Е. К.: Результаты УЗИ не дают полную картину, по ним мы можем только подозревать этот диагноз, а подтверждаем с помощью лапароскопии — самого современного и точного метода диагностики причин женского бесплодия.
А нерожавшим девушкам можно разве делать лапароскопию?
Е. К.: Если есть показания для уточнения диагноза и необходимо провести оперативное лечение, то да. Если у нее есть подозрение на эндометриоз, возможно проведение и гормональной терапии, которая направлена на временное подавление функции яичников и выработку женских гормонов. Лечение занимает от четырех месяцев до полугода. После этого дается возможность забеременеть, если беременность не наступает, нужно решать, что делать дальше — лапароскопию или экстракорпоральное оплодотворение (ЭКО) — этот метод позволяет получить беременность при эндометриозе с достаточно высокой эффективностью.
Я смотрела статистику ВОЗ — в последние годы значительно возросло число случаев мужского бесплодия, число здоровых сперматозоидов у мужчины снизилось на 50 %. Это так?
Е. К.: Мужского бесплодия стало значительно больше! Это действительно так. К примеру, 25 лет назад ВОЗовской нормой спермы считалось 20 % здоровых сперматозоидов в эякуляте, затем — 14 %, сейчас она снижена до 4 %. Раньше для нормального оплодотворения считалось нормой 60 млн сперматозоидов, теперь — 15 млн.
Этого количества — 15 млн — действительно достаточно?
Е. К.: Это ВОЗовские нормы, а не голословные цифры. Все данные подтверждены исследованиями и статистикой количества беременностей у женщин.

Недавно услышала, что в мужском бесплодии обвиняют комбинированные оральные контрацептивы. Якобы женщины их употребляют, естественным способом загрязняют окружающую среду, а страдают мужчины. Вы знаете что-то об этом?
Е. К.: Я об этом не слышала. Не знаю, кто это придумал. В нашей стране всегда была боязнь гормонов, поэтому количество абортов было намного больше, чем в европейских странах и США. И бесплодие у нас в основном трубно-перитонеальное, то есть связанное с воспалениями после абортов. В Европе и в США в большей степени это гормональное бесплодие, когда длительное использование КОКов приводит к угнетению функции яичников. КОКи сами по себе не имеют побочных эффектов, но их принимать надо правильно. Не самим себе назначать или принимать так, как это делает подружка, а обязательно посоветоваться с врачом, пройти необходимое обследование, проверить гемостаз, свертываемость крови. И принимать не годами без перерыва, а опять же, как назначит доктор.
Спасибо за то, что развеяли этот миф. И тогда еще расскажите нам о диагнозе «гиперпролактинемия», который ставят сейчас мужчинам очень часто. Он влияет на отцовство?
Е. К.: Гиперпролактинемия — состояние, для которого характерно повышенное содержание гормона пролактина в крови, который влияет на репродуктивную функцию. Если есть проблемы со сперматогенезом, врач-андролог назначает гормональное обследование и рекомендует препараты, которые показаны при этой проблеме, их достаточно много, и они эффективно работают.
Как же остановить весь этот кризис мужской репродукции?
Е. К.: Мужчины больше подвержены факторам окружающей среды, радиационному фону, компьютерному излучению и, самое главное, большинство из них ведут малоподвижный образ жизни. Длительное вождение автомобиля, кресла с подогревом, нерациональное питание, пластиковая посуда, алкоголь – все эти факторы критичны для мужского здоровья. Стрессы тоже влияют на репродуктивную функцию. Поэтому нужно следить за своим здоровьем — вести активный образ жизни, правильно питаться, своевременно диагностироваться у андролога.
Как правило, те пары, у которых не получается зачать ребенка, сначала идут к гинекологу, едут по святым местам, в общем, пытаются решить проблему всевозможными способами. Когда нужно перестать экспериментировать, а подумать об ЭКО?
Е. К.: Если молодые люди в возрасте до 30 лет уже имеют проблему с зачатием в течении двух лет, лучше прийти к специалисту и обследоваться. Мужчины часто, бывает, не хотят этого делать, потому что считают, что вся вина лежит на женщине, а оказывается, что проблема в мужчине. Возвращаясь к мужскому бесплодию, скажу: среди наших пациентов почти в 50 % случаев встречается мужское бесплодие по сравнению с 20 %, которые еще были недавно. Поэтому с этого надо начинать. Самое простое — пойти и сдать анализ спермы, и лучше это сделать не в обычной лаборатории, а в специализированных учреждениях вспомогательных репродуктивных технологий.
Для естественной беременности критический возраст — 28 лет. А есть ли ограничения по возрасту для ЭКО?
Е. К.: Вопрос очень непростой. Законодательно нет возрастного ограничения, поэтому все решается индивидуально после проведения обследования. При отсутствии своих собственных яйцеклеток мы можем предложить донорские яйцеклетки. Если пациенты пришли в возрасте 38–40 лет, имея 10–15 летний стаж бесплодия, им нет смысла проводить длительное обследование и проверять проходимость маточных труб или делать диагностическую лапароскопию. Надо проверить сперму, сделать самые необходимые клинические обследования и планировать программу ЭКО. Потому что овариальный резерв уже бывает не очень хороший, плюс возрастные проблемы, и эмбрионы уже на 2/3 имеют хромосомные аномалии. Это мы выяснили, когад стали делать преимплантационную генетическую диагностику (ПГД) — примерно 75 % эмбрионов является анеуплоидными, то есть с генетическими нарушениями.
Это очень серьезная цифра.
Е. К.: Да, очень серьезная. Поэтому пациенткам в возрасте 40 лет я однозначно советую делать ПГД и перед переносом исследовать эмбрион на кариотип — это набор хромосом с полным описанием всех их признаков (размер, количество, форма и пр.).
Анализ на кариотип, я знаю, назначают не во всех клиниках, а он обязателен?
Е. К.: Я бы вообще всем пациентам его назначала. Иногда получается, что эмбрион нормальный внешне, а при более детальном исследовании — кариотипировании — определяются хромосомные аномалии. Когда мы делаем ЭКО, видим только морфологию, то есть как они развиваются, делятся, а сказать, какой набор хромосом, могут только генетики.
Чтобы стать родителями, возраст имеет значение? Я это спрашиваю потому, что сегодня отцами становятся в 70 и старше, мамами — после 50.
Е. К.: У меня есть пациент, которому 84 года, и мы родили мальчика. Его жене 28. Мы сделали ЭКО, забрали яйцеклетки, получили эмбрионы, проверили их на генетику, поскольку папа уже такой возрастной, подсадили ей здоровый эмбрион, и она родила здорового мальчика. Если бы было наоборот, женщина была бы старше, вряд ли мы получили бы такой результат. Потому что женщина после 50, даже раньше, перестает продуцировать яйцеклетки.
Но есть же доноры яйцеклеток, суррогатные матери. Кто эти люди?
Е. К.: Здоровая женщина до 32 лет. По-нашему законодательству она не обязательно должна иметь детей, но мы в своей клинике берем только рожавших женщин, у которых есть здоровые дети, один или два. Обязательна справка о здоровье, подтверждения, что не состоит ни на каких учетах, обследование на кариотип, гормоны. У суррогатной матери должен быть хороший овариальный резерв яичников — это число яйцеклеток, потенциально готовых к оплодотворению в данное время. Только при хороших показателях всех параметров мы включаем ее во все программы.
В процедуре ЭКО много этических моментов, и мнение такого профессионала, как вы, для кого-то станет решающим. Скажите, если в в ЭКО применяется донорская сперма, это можно приравнять к измене мужу?
Е. К.: Понимаете, дело в том, что мужчина должен знать, какая сперма используется, и он должен дать на это свое согласие. Если это законный брак и нет согласия мужа, мы никогда не берем донорскую сперму. Факт отцовства легко проверить.
Что делать с лишними эмбрионами — «снежинками»? Взять и отдать их бездетной паре или для научных целей — это ведь все равно что отдать своего ребенка.
Е. К.: «Снежинки» — это замечательный запас репродуктивных возможностей. Сейчас есть прекрасный способ витрификации — быстрое замораживание, которое эмбрионы хорошо переносят и при разморозке дают точно такие же проценты наступления беременности, как и незамороженные. Что делать со «снежинками»? У меня есть пара, у которой пять детей. Мы подсаживаем, рожаем, подсаживаем, рожаем. Этот так называемый кумулятивный коэффициент рождаемости можно поднять за счет замороженных эмбрионов. Они могут лежать и храниться сколько угодно. В Израиле, к примеру, был случай хранения эмбриона 20 лет. А у меня была другая ситуация — 10 лет пролежал эмбрион в хранилище, и, когда пациентка решила родить еще одного ребенка, мы нашли ее эмбрионы, разморозили, вырастили две хорошие бластоцисты, подсадили, и она родила еще ребенка. Все «снежинки» хранятся в специальном банке. Мы не имеем право их уничтожать, пока супруги не напишут отказ (утилизировать) или разрешение подарить свои эмбрионы бездетной женщине. Только с их разрешения.
Два года назад в одной из нидерландских клиник перепутали пробирки со спермой, и вполне вероятно, что 26 женщин, прошедших через ЭКО, растят или вынашивают детей, зачатых не от своих мужей. Какова вероятность врачебной ошибки в ЭКО?
Е. К.: В Западной Европе есть такая методика — у них много кабинетов-клиник, где делают ЭКО. Эмбриологическая лаборатория — это очень дорогая составляющая клиники ВРТ, поэтому в маленьких странах далеко не во всех клиниках есть возможность иметь такие лаборатории. У них есть одна большая лаборатория, куда доставляют материал из разных клиник. Я думаю, что такая ситуация возникла именно по этой причине. У нас подобная ситуация невозможна. Потому что мы работаем не в таком потоке — это раз, у нас все структурировано: пробирку подписывают фамилией родителя, все чашки, в которых идет культивирование, подписывают. Поэтому с учетом такой технологии шанс врачебной ошибки микроскопический. Не стоит об этом и думать. Я с этим не сталкивалась.
Процедура ЭКО с каждым годом становится все доступнее, клиник открывается все больше во всех городах. Посоветуйте, как паре, решившейся на ЭКО, выбрать клинику, своего врача, что тоже очень важно?
Е. К.: Я знаю, что в ближайшее время будут изменения в законодательстве, потому что сейчас есть недочеты в распределении квот. До последнего времени мы в своей клинике не работали по квотам, только по коммерческим циклам. Объясню почему. ОМС — это большое благо и возможность бесплатного лечения. Но та стоимость, которая заложена в процедуру ЭКО по ОМС, слишком минимальна, чтобы оказать качественную услугу. Врач не может рекомендовать какое-то дополнительное обследование. Я лично всегда провожу гормональный мониторинг по мере необходимости и имею ответ в этот же день , а ОМС это не планирует, потому что стоит денег. Точно так же и с препаратами – их выписывают в очень ограниченном количестве. Для молодых здоровых женщин, которые хорошо могут ответить на стимуляцию, которая заложена в квоту, ОМС может дать результат. А если есть тяжелая форма бесплодия, проблемы эндокринного характера, ОМС не для них.
Как попасть в вашу клинику и сколько будет стоить у вас процедура ЭКО?
Е. К.: Попасть к нам очень легко — позвонить и записаться на прием. Мы открыты и рады всем. У нас прекрасные доктора, мы работаем на совесть, не вытягивая деньги, обосновывая каждое обследование. В ценообразовании придерживаемся рынка: базовая программа стоит 110 000 руб. без лекарств, если считать лекарственное обеспечение — от 180 000 руб.