Триллионы микроорганизмов в нашем кишечнике образуют микробиоту, которая способна усугублять или предотвращать болезни, а также регулировать иммунитет, сон, вес и даже настроение. Если микробиота такая влиятельная, важно знать, как сделать ее здоровой.

Софья Цветикова, кандидат биологических наук, руководитель отдела микробиологии Novabiom
Микробиота, микробиом или микрофлора — все три термина, которые мы часто слышим, по сути означают одно и то же. Для широкой публики понятнее слово микрофлора. Ученые и врачи в своем языке используют термин микробиота — совокупность микроорганизмов в определенной среде, а также микробиом — совокупная генетика микроорганизмов.
Очень важный орган
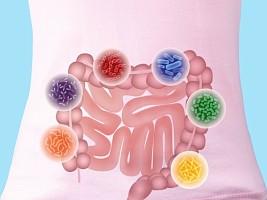
В нашем организме есть микробиота дыхательного тракта, кожи, влагалища, ротовой полости и кишечника. Микробиота считается еще одним органом человека. Ее совокупный вес около 2,5 кг, при этом до 2 кг находится в кишечнике, поскольку здесь влажно, тепло и сюда поступает пища.В кишечнике находится наибольшее разнообразие микроорганизмов, которые формируют разные сообщества. Первых микроорганизмов мы получаем еще при рождении, проходя родовые пути. За 2-3 года жизни бактерии активно заселяют нас, попадая с едой и из окружающей среды. Поэтому так вредна стерильность и так полезно разнообразное питание.
Все бактерии в кишечнике играют свою роль и живут в гармонии с нами, даже условно-патогенные. Однако при определенных условиях, например, при снижении иммунитета или плохом питании, условно-патогенные бактерии избыточно размножаются и способны привести к заболеваниям — метаболическим, психическим, сердечно-сосудистым, желудочно-кишечным.
Основные бактерии микробиоты кишечника
Пробиотические бактерииПробиотические бактерии, такие как бифидобактерии и лактобактерии, это живые микроорганизмы, которые приносят пользу здоровью. Мы получаем их при рождении, и они присутствуют у долгожителей. Пробиотические бактерии вырабатывают антимикробные вещества, снижают воспаление, укрепляют иммунитет, нормализуют работу кишечника, повышают устойчивость к стрессу. Ученые активно изучают, как прием лактобактерий поможет снизить признаки тревожности.
Пробиотические бактерии содержатся в таких продуктах, как квашеная капуста, кимчи, йогурт, кефир, творог, сметана.
Бактерии стройных людей
Несколько видов бактерий являются маркерами метаболического здоровья: они в достаточном количестве присутствуют в микробиоте стройных людей. Эти бактерии помогают поддерживать здоровый вес и скорость обмена веществ за счет продукции короткоцепочечных жирных кислот (КЖК) — это вещества, которые бактерии вырабатывают из пищевых волокон. КЖК благоприятно влияют на уровень инсулина, холестерина, глюкозы и чувство насыщения, нормализуют работу кишечника, служат субстратом для роста полезных бактерий и, тем самым, борются с патогенными бактериями. Недостаток этих бактерий говорит о нарушениях метаболизма и встречается у людей с ожирением и диабетом.
Akkermansia — популярная бактерия для похудения. Исследования показывают, что она ассоциирована со снижением риска ожирения, диабета 2 типа и сердечно-сосудистых заболеваний. Эту бактерию можно «подкормить» определенными продуктами, например, гранатами, черникой, клюквой и брокколи.

Бактрии, влияющие на муциновый слой
Бактерии, метаболизирующие желчные кислоты
Желчные кислоты образуются в печени и попадают в кишечник. Около 5-10% кислот не всасываются в кишечнике и становятся субстратом для микробиоты, которая преобразует их во вторичные желчные кислоты. Они, в свою очередь, регулируют работу эндокринной системы, обмен жиров и углеводов. Но избыток вторичных желчных кислот вреден для организма — повышается риск воспалительных и онкологических процессов, болезней сердца и сосудов.
Бактерии, населяющие наш кишечник, активно взаимодействуют со всем организмом, оказывая влияние на множество процессов, органов и систем. Но и мы способны воздействовать на состав своей микробиоты с помощью правильного питания и здорового образа жизни.
На что влияет микробиота кишечника
Микробиота и вес. У людей с лишним весом микробиота всегда отличается от микробиоты стройных людей, поскольку их бактерии выделяют метаболиты, которые способны нарушать углеводный обмен. С помощью подобранного питания можно сбалансировать состав микробиоты и добиться снижения веса, хоть это и не быстрый процесс.
Трансплантация фекальной микробиоты — переселение микробиоты здорового человека реципиенту — такой способ борьбы с ожирением сейчас активно изучается. Но пока на основе этой технологии официально разрешен препарат для терапии антибиотик-ассоциированной диареи.
Микробиота и мозг. Мы можем влиять на состав микробиоты, если будем контролировать пищевое поведение и стресс. При стрессе развивается серотониновая недостаточность, а гормон серотонин, в свою очередь, регулирует перистальтику кишечника. Неслучайно у пациентов с депрессией часто встречаются осложнения со стороны ЖКТ.
Сама микробиота тоже может влиять на мозг. Бактерии синтезируют вещества, которые попадают даже в центральную нервную систему и оказывают влияние на иммунную систему мозга (нейроглию) и, вероятно, на развитие нейродегенеративных заболеваний. Одна из современных теорий — бактерии также способны влиять на работу энтероэндокринных клеток, которые участвуют в регуляции аппетита. На похожем принципе основано действие препарата "Оземпик".
Микробиота способна стимулировать воспалительные процессы в кишечнике и других органах, что может приводить к хроническим заболеваниям. Но здоровая микробиота с полезными бактериями способна, наоборот, подавлять воспаление.
Микробиота и сердце. Некоторые бактерии способствуют развитию болезней сердца и сосудов, поскольку могут синтезировать метаболит триметиламин (ТМА) из таких продуктов, как яйца, красное мясо, сыр, молоко. Сам по себе метаболит не опасен, но в печени он превращается в триметиламин-N-оксид (ТМАО) и ускоряет развитие бляшек в сосудах, повышает риск тромбоза, инфаркта и инсульта. При этом другие бактерии снижают эти риски. Микробиота и онкология. Ряд бактерий провоцируют рост опухоли или подавляют иммунитет и нарушают нормальное деление клеток. Например, Fusobacterium nucleatum — бактерия, которая обитает у стенки толстой кишки, способствуя развитию рака кишечника. Есть также патогенная бактерия Helicobacter pylori, которая считается фактором риска развития рака желудка, а также вызывает язвенную болезнь и гастрит.
Микробиота и возраст. У малышей в кишечнике преобладают пробиотические бактерии — лактобактерии и бифидобактерии, которых с возрастом у человека становится меньше. Состав микробиоты устанавливается в среднем к 20-25 годам. У пожилых людей пробиотических бактерий почти нет, при этом увеличивается количество условно-патогенных микроорганизмов. На это влияют изменения в физиологии, болезни, особенности питания, образ жизни, прием лекарств, климат и многие другие факторы.
Интересно, что у долгожителей состав кишечной микробиоты во многом схож с микробиотой молодых людей. Генетика — важный фактор для здоровья человека, но важно и то, как в течение жизни человек питался и какая сформировалась микробиота.
Что наносит вред микробиоте:
- прием антибиотиков;
- увлечение ограничительными диетами и однообразное питание;
- переедание и жирная пища;
- стресс и недосыпание;
- хронические заболевания;
- потребление сахара и искусственных подсластителей, эмульгаторов.
Как исследуют микробиоту
Есть несколько диагностических методов, которые могут дать представление о состоянии микробиоты на основе оценки общего разнообразия микроорганизмов, соотношения полезных и условно-патогенных бактерий.ПЦР-тест: позволяет выявить и количественно оценить конкретные виды патогенных или полезных бактерий. Используется для диагностики инфекций и мониторинга терапии.
ХМС-анализ крови: дает данные о метаболической активности микроорганизмов и их влиянии на организм в целом, но не может определить состав и количество микроорганизмов в кишечнике.
Бактериальный посев: позволяет выявить живые бактерии, используется при диагностике инфекций и подборе антибиотиков.
16S секвенирование ДНК: наиболее полно показывает состав микробиоты, высоко информативен для оценки разнообразия и соотношения различных бактерий, используется для персонализированных рекомендаций по коррекции микробиоты.
Человек собирает кал в специальный контейнер, отправляет в лабораторию, где биоматериал исследуют в аппарате. У каждой бактерии есть свой «штрих-код» — последовательность ДНК, позволяющая определить ее вид и род. Полученные данные сравниваются с бактериальными профилями нескольких тысяч людей и позволяют определить: Какие бактерии присутствуют в кишечнике, в каком количестве они представлены, как они могут влиять на здоровье человека.
Хотя исследования в этой области продолжаются, но уже накоплено достаточно данных, которые позволяют установить взаимосвязи между определенными заболеваниями и преобладанием тех или иных бактерий в кишечнике.

Как сделать микробиоту здоровой
Чем разнообразнее бактериальный состав микробиоты, тем сильнее ее защитные свойства. Разных бактерий должно быть не менее 100-150 родов. Желательно, чтобы полезные и условно-патогенные бактерии были распределены равномерно. Если возникает дисбаланс в их соотношении, появляются проблемы.Разнообразие бактерий, прежде всего, можно повысить с помощью сбалансированного питания. При изменении рациона меняется и состав микробиоты. Врач может дать индивидуальные рекомендации, какие продукты стоит убрать, а какие добавить, чтобы «подкормить» конкретные бактерии.
Капризный телохранитель: что нарушает микробиом кожи и как его восстановить
В рационе должны присутствовать продукты:
- с пробиотиками, живыми бактериями: ферментированные (квашеная капуста, кимчи, комбуча), квашеные (соленые огурцы и помидоры), кисломолочные (йогурт, кефир, айран, простокваша, творог);
- с клетчаткой: брокколи, цветная капуста, морковь, свекла, яблоки, груши, ягоды, чечевица, нут, фасоль, овсянка, гречка, бурый рис, миндаль, грецкие орехи, семена чиа;
- с омега-3 жирными кислотами: тыквенные семечки, чиа, лосось, сардины, скумбрия, сельдь, льняное и оливковое масло;
- с дополнительными аминокислотами: курица, индейка, говядина, тунец, лосось, яйца, творог, сыр, чечевица, фасоль, горох, киноа;
- пигментами и антиоксидантами (полифенолами): черника, клюква, малина, ежевика, темно-зеленые овощи, шпинат, цитрусовые, темный шоколад, зеленый и черный чай, гранат, свекла.
Пробиотики — это живые микроорганизмы, оказывают благоприятное воздействие на здоровье человека при адекватном употреблении. Они способствуют поддержанию баланса кишечной микрофлоры, подавляя рост патогенных бактерий, стимулируют иммунную систему и улучшают пищеварение. Пробиотики включают в себя различные виды бактерий, наиболее распространенными из которых являются представители родов Lactobacillus и Bifidobacterium, и некоторые виды дрожжей.
Пребиотики — неперевариваемые компоненты пищи, такие как клетчатка, стимулируют рост и активность полезных бактерий в кишечнике. Клетчатка есть во многих продуктах, но чаще всего городской житель употребляет эти продукты в недостаточном количестве, чтобы получить рекомендуемые ВОЗ 25-30 гр клетчатки в день. Поэтому врач может дополнительно назначить добавку при условии скудного рациона.
Синбиотики — это добавка, в которой присутствуют как пробиотики, так и пребиотики, то есть полезные бактерии и субстрат, которым они питаются.
Метабиотики — добавка с полезными веществами, которые синтезируются бактериями. Подвох в том, что стандартизировать производство метабиотиков сложно, и остается только надеяться, что в таких добавках нет ничего вредного, а что-то полезное все-таки сохраняется. Поэтому важно работать только с проверенными производителями, которые точно знают состав своего препарата.