Ушные фитосвечи, сок запеченного лука, масло — советов по борьбе с серными пробками нам дают множество. Но действуют ли они на самом деле? Как правильно удалять воду и серные пробки, да и просто ухаживать за ушами?

Дмитрий Голофаев, ЛОР-хирург, отохирург Многопрофильного медицинского центра г. Красноярска
В слуховом проходе расположено более 200 серных желез, которые выделяют от 10 до 20 граммов серы в месяц. Существует природой заложенный механизм, связанный с волнообразными поступательными движениями челюстных и иных мышц, благодаря которому при жевании, мимике и разговоре сера удаляется естественным путем.
При этом сера в слуховых проходах нужна обязательно: она служит защитой от вирусов, бактерий, грибков и даже от насекомых (к примеру, муравьев). Железы, расположенные в наружном слуховом проходе, выделяют определенное количество серы необходимой консистенции, которая высыхает за определенный промежуток времени. После этого образовавшиеся шарики под действием мимических мышц просто-напросто выпадают из наружного слухового прохода: таким образом ухо самоочищается.
Если в организме человека все в порядке, избытка серы в его ухе образовываться не будет. При определенных проблемах, когда серы образуется много, необходимо просто обратиться к врачу-отоларингологу, который удалит ее профессионально и аккуратно. Кстати, серьезное увеличение продукции серы может происходить при использовании популярных у молодежи наушников: те, кто более двух часов в день любят слушать музыку с помощью этих аксессуаров, рискуют регулярно иметь в ушах серные пробки.
Теперь поговорим о чистке ушей, которую ни в коем случае не надо осуществлять при помощи так называемых ватных палочек, ведь именно «благодаря» им в ушах чаще всего образуются серные пробки.
Любой грамотный ЛОР-врач на вопрос о чистке ушей ответит, что обрабатывать их в глубину вообще не рекомендуется, поскольку лишняя грязь и так сама выйдет наружу под воздействием механизма самоочистки. А той самой гигиенической ватной палочкой можно очищать только наружную часть уха. Если же часто и неправильно чистить слуховой проход ватной палочкой, может возникнуть не только пробка, но и раздражение, что станет причиной головных болей, головокружений, тошноты и даже кашля.
Бывает и обратный вариант: когда люди купаются в грязных прудах, лежат на песке и пыльных поверхностях, работают в загрязненных условиях, в результате чего сгустки грязи, смешавшиеся с серой, при попадании воды в ухо (к примеру, во время принятия душа) разбухают, и слух ухудшается. Это явный повод для того, чтобы обратиться к врачу-отоларингологу.
Зачем организму нужна сера
В организме человека сера находится главным образом в составе молекул белка. Основная часть минерала сосредоточена в коже, волосах, ногтях, также она есть в компонентах опорно-двигательного аппарата (мышцы, суставы, кости).
Как получить серу? Самым высоким содержанием серы отличаются мясо, молочные продукты, яйца, морепродукты, бобовые, капуста. Средние количества серы можно получить из мучных изделий, злаков, круп, субпродуктов, чеснока. Многие овощи тоже содержат серу, особенно те культуры, при выращивании которых использовались серосодержащие удобрения. Кроме того, источниками серы являются различные виды минеральной воды.
Функции серы очень разнообразны. Биологическая роль этого минерала заключается в том, что он активно участвует в образовании белка в организме и, значит, способствует обеспечению строительным материалом всех структур тела, поддерживает нормальное строение органов, способствует их восстановлению после повреждений, заболеваний. Сера улучшает состояние ногтей, волос и кожи, оказывая косметический эффект и повышая образование коллагена. Она является составной частью многих ферментов, за счет чего участвует в различных физиологических явлениях, улучшает процессы свертывания крови. Входит в структуру многих важных аминокислот, которые отвечают за обмен веществ в печени, обезвреживание токсинов, образование естественных метаболитов, работу нервной системы.
Также сера входит в состав гормона инсулина, способствует сохранению нормального углеводного обмена. Минерал принимает участие в процессах сохранения и расходования энергии, улучшает эффекты витаминов В, U, подавляет механизм аллергии, стимулирует образование желчи печенью, участвует в транспорте разных молекул в организме, принимает участие в жировом обмене, оказывает омолаживающее воздействие, улучшает работу мышц, благоприятно воздействует на восстановление хрящевой ткани и поддержание ее структуры, оказывает противовоспалительное воздействие.
При значительном дефиците минерала наблюдается ускорение процессов старения, появляются проблемы с суставами, ухудшается состояние волос и ногтей, в крови возрастает уровень холестерина и глюкозы, возникает мышечная слабость, предрасположенность к заболеваниям печени, аллергиям.
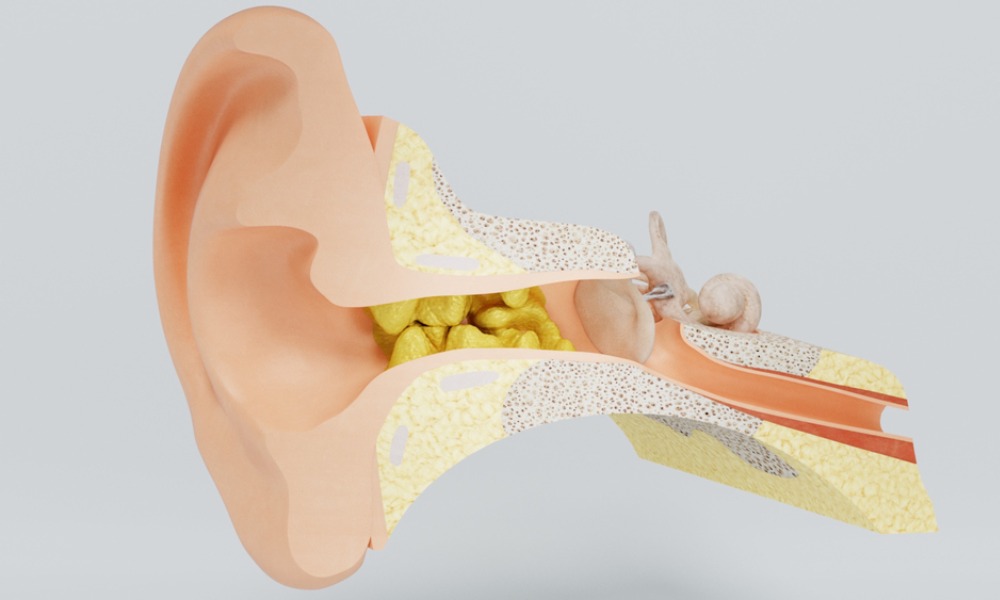
Серная пробка
Откуда она берется в ухе? Сера — естественный природный барьер, механизм защиты кожи наружного слухового прохода от инфекций, бактерий, грибов и любых чужеродных агентов. Железы, которые вырабатывают серу, можно сравнить с потовыми: обычно, когда в подростковом периоде у ребенка наблюдается избыточное потоотделение, у того же подростка можно заметить избыточные серные массы в ушах, создающие серные пробки. Эти накопления серы часто склеиваются друг с другом и закупоривают слуховой проход, из-за чего у подростка может ухудшиться слух.
Как же люди чаще всего пытаются избавиться от пробок?
Обычно они берут ватную палочку и с ее помощью стараются вытащить серные накопления. Но таким образом они лишь заталкивают их внутрь, ближе к барабанной перепонке, где сера утрамбовывается, превращаясь в твердые ушные пробки. А при контакте (тем более — плотном) серы с барабанной перепонкой может возникнуть воспаление среднего уха. Кроме того, такую твердую пробку гораздо сложнее удалить.
Когда в ухе накапливается избыточное количество серы, многие пытаются также использовать народные средства для избавления от нее. Давайте разберемся: насколько они эффективны и безопасны.
Ушная фитосвеча: в инструкции к этому продукту рекомендуется установить конструкцию прямо в ухо и поджечь. Разумеется, такое средство далеко небезопасно, ведь при его применении можно получить серьезный ожог. Не говоря уже о том, что доказательная медицина не имеет подтверждений его эффективности.
Миндальное масло и луковый сок: считается, что эти жидкости способны либо смягчить ушную пробку, либо растворить ее с последующим выходом наружу. Однако ничего подобного не происходит.
Как правильно удалить серную пробку
Пробки бывают мягкие и твердые: в зависимости от консистенции, существуют влажные и не влажные способы их удаления.
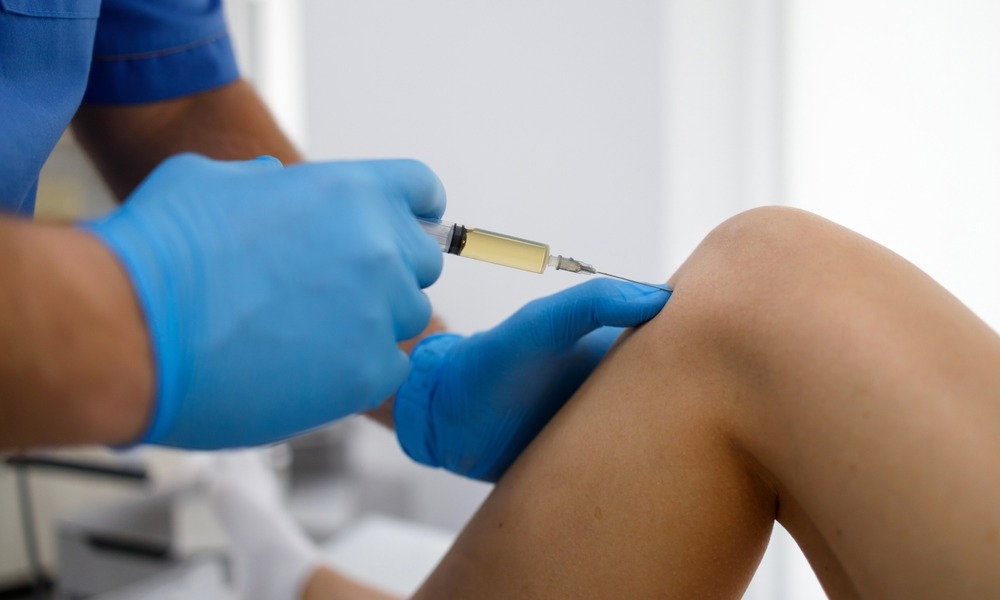
Мягкие пробки часто удаляют с помощью шприца: в него набирается вода, под напором которой вымывается пробка. Однако к такой процедуре существует несколько противопоказаний: к примеру, если барабанная перепонка у пациента повреждена, то промывная жидкость может попасть в среднее ухо, что очень рискованно.
Удаление серной пробки у профессионального врача — дело нескольких секунд. Современный доктор использует эндоскопический инструмент, которым мгновенно и безболезненно убирает из слухового прохода все, что ему мешает. При этом врач пользуется зондом: он позволяет видеть особенности строения слухового прохода, чтобы точно и безошибочно удалить пробку специальной ЛОР-петлей.

Если же пробка застарелая, твердая — ее сначала необходимо размягчить и только затем удалять: отрывать и отскабливать пробку категорически нельзя (также как и пытаться протыкать или расшевеливать ее гигиенической палочкой). Размягчить твердую пробку довольно просто, используя трехпроцентный раствор перекиси водорода и закапывая его в ухо пипеткой по 3-5 капель 4-5 раз в день на протяжении трех дней. После этого пробку будет легко удалить. В экстренных случаях можно применить специальные аптечные препараты — к примеру, а-церумен или ремо-вакс.
Но все же для правильного очищения (тем более — самостоятельного) необходимо знать анатомические особенности ушных проходов. Ведь они могут быть деформированы — к примеру, при использовании слуховых аппаратов или у них может быть индивидуальное морфологическое строение.
Грибок в ухе: как можно заболеть отомикозом и чем его вылечить
Быстрый способ избавиться от воды в ухе
Чаще всего избавиться от воды можно, просто попрыгав на одной ноге и наклонив голову в сторону того уха, куда она затекла. Но иногда бывает так, что вода не желает выходить, и дискомфортное состояние продолжается часами, дезориентируя человека в пространстве.
Почему так происходит? Полость наружного уха может быть здоровой, а иногда — не очень. Она относится к наружной части нашего тела, будучи полностью изолированной барабанной перепонкой от внутренних структур. И когда что-то попадает в здоровую полость наружного уха — рано или поздно из нее выходит.
Иногда вода, имеющая свойство поверхностного натяжения, принимает в ухе форму линзы или водяной пробки, которая может быть достаточно большой по объему. При этом многое зависит от того, насколько эффективно смачиваются водой крошечные ворсинки, которыми выстлана полость наружного уха. В том случае, если ухо полностью здорово, эти ворсинки не смачиваются, поэтому вода легко с них стекает. Но если в ухе появился грибок или инфекция — ворсинки, напротив, очень эффективно смачиваются и удерживают ту каплю воды, которая попала в ухо.
Совсем неприятные ощущения возникают, когда вода попадает в конечную часть наружного слухового прохода: в этом случае капля касается барабанной перепонки, и звук становится глухим, возникает ощущение, что в ухе что-то шевелится и переливается.
Конечно, лучшим выходом из ситуации является посещение врача, который удалит воду из уха под контролем зрения. Но существует и безопасный способ сделать это самому. Для этого потребуется плотная салфетка (не такая как туалетная бумага, а плотнее — которая не разрушается легко при намокании): из нее необходимо скрутить длинную спиралевидную турунду, оставив на конце короткий мягкий кусочек. Затем следует аккуратно завести турунду в ухо мягким кусочком вперед: она поможет разрушить поверхностное натяжение капли воды, и жидкость выйдет наружу.